- Selon une étude qui a exposé comment les participants à l’essai du vaccin contre la COVID-19 sont informés de leur consentement, les volontaires ne sont pas informés que le vaccin pourrait les rendre à une maladie plus grave s’ils étaient au virus.
- Les tentatives précédentes de vaccination contre les coronavirus - y compris le SRAS, le MERS et le VRS - ont révélé un graveproblemème: les vaccins ont tendance à déclencher une amélioration dépendante des anticorps (ADE).
- L’ADE signifie que le vaccin n’augmente pas votre immunité contre l’infection, mais augmente plutôt la capacité du virus à pénétrer dans vos cellules et à les infecter, entraînant une maladie plus grave que si vous n’aviez pas été vacciné
- L’immunopathologie fatale Th2 est un autre risque potentiel. Une réponse inappropriée des lymphocytes T peut provoquer une inflammation allergique, et des anticorps fonctionnant mal qui forment des complexes immuns peuvent activer le système du complément, provoquant des dommages aux voies respiratoires.
- Il existe des preuves que les personnes âgées - celles les plus touchées par le COVID-19 sévère et qui auraient besoin du vaccin le plus urgent - sont également les plus touchées par l’EIM et l’immunopathologie Th2.
Cet article a été publié le 11 novembre 2020 et a été mis à jour avec de nouvelles informations.
Selon une étude qui a examiné comment donner un consentement éclairé aux participants à une étude sur le vaccin COVID-19, les formulaires d’information des volontaires n’indiquaient pas aux volontaires que le vaccin pouvait les rendre plus susceptibles à une maladie plus grave s’ils étaient exposés au virus.
L’étude « Informed Consent Disclosure to Vaccine Trial Subjects of Risk of COVID-19 Vaccine Worsening Clinical Disease », publiée le 28 octobre 2020 dans l’International Journal of Clinical Practice note que « les vaccins COVID-19 conçus pour produire des anticorps neutralisants peuvent sensibiliser le vaccin receveurs à une maladie plus grave que s’ils n’étaient pas vaccinés.
Les vaccins contre le SRAS, le MERS et le RSV n'ont jamais été approuvés, et les données obtenues lors du développement et des tests de ces vaccins suggèrent un grave problème mécanique : que les vaccins développés empiriquement en utilisant l'approche traditionnelle (constitué du pic de coronavirus viral inchangé ou légèrement modifié pour déclencher la neutralisation anticorps), qu'ils soient constitués d'une protéine, d'un vecteur viral, d'ADN ou d'ARN et quelle que soit la méthode d'administration, peuvent exacerber la maladie COVID-19 par le biais d'une amélioration dépendante des anticorps (ADE) dans le document.
Ce risque est suffisamment obscurci dans les protocoles d’essais cliniques et les formulaires de consentement éclairé pour les essais de vaccins COVID-19 en cours qu’il est peu probable que les patients aient une compréhension raisonnable de ce risque, ce qui empêche un consentement vraiment éclairé des sujets de ces essais.
Le risque spécifique et significatif de COVID-19 d’EIM doit être divulgué de manière bien visible et indépendante aux sujets participant actuellement aux essais vaccinaux, ainsi qu’à ceux recrutés pour les essais, et aux futurs patients une fois que le vaccin est approuvé pour répondre à la norme médico-éthique. de la compréhension du patient pour un consentement éclairé.
Qu’est-ce que l’amélioration dépendante des anticorps ?
Comme le notent les auteurs de l’article dans l’International Journal of Clinical Practice, les précédents efforts de vaccination contre le coronavirus - le syndrome respiratoire aigu sévère (SRAS-CoV), le coronavirus du Moyen-Orient (MERS-CoV) et le virus respiratoire syncytial (RSV) - ont soulevé un problème grave : les vaccins ont tendance à provoquer une amplification dépendante des anticorps.
Qu’est-ce que cela signé exactement ? En bref, cela signifie que le vaccin ne renforce pas votre immunité à l’infection, mais améliore la capacité du virus à pénétrer dans vos cellules et à les infecter, entraînant une maladie plus grave que si vous n’aviez pas été vacciné.
C’est exactement le contraire de ce qu’un vaccin est censé faire, et unproblemème important qui a été souligné dès le début dans le cadre de l’appel à un vaccin contre la COVID-19. La revue de 2003 « Antibody-Dependent Enhancement of Virus Infection and Disease » explicitement cela comme suit :
En général, les anticorps spécifiques au virus sont considérés comme antiviraux et jouent un rôle important dans le contrôle des infections virales de diverses manières. Cependant, dans certains cas, la présence d’anticorps spécifiques peut également être bénéfique pour le virus. Cette activité est appelée amplification dépendante des anticorps (ADE) de l’infection virale.
L’infection virale ADE est un phénomène dans lequel les anticorps spécifiques au virus et, dans certains cas, l’entrée du virus dans les monocytes / macrophages et les cellules granulocytaires en interagissant avec les récepteurs Fc et / ou complé .
Ce phénomène a été observé in vitro et in vivo chez des virus de nombreuses familles et genres importants pour la santé publique et la médecine vétérinaire. Ces virus ont certaines caractéristiques communes, telles que la réplication préférée dans les macrophages, la capacité de persistance et la diversité antigénique. Pour certains virus, l’ADE de l’infection est devenu unproblemème majeur pour le contrôle de la maladie par la vaccination.
Les efforts précédents pour obtenir un vaccin contre le coronavirus ont tous échoué
Dans l’interview de mai 2020 avec Robert Kennedy Jr. ci-dessus, il a résumé l’histoire du développement d’un vaccin contre le coronavirus qui a commencé en 2002 après trois épidémies consécutives de SRAS. En 2012, des scientifiques chinois, américains et européens travaillaient sur le développement de vaccins contre le SRAS et avaient environ 30 candidats prometteurs.
Parmi ceux-ci, les quatre meilleurs candidats vaccins ont été donnés aux furets les plus proches de l’infection pulmonaire humaine. Dans la vidéo suivante, qui est un extrait de mon interview complète, Kennedy explique ce qui s’est passé ensuite. Alors que les furets ont une réponse anticorps robuste qui sert de référence pour l’approbation du vaccin, ils sont tous tombés gravement malades et sont morts dès qu’ils ont été montrés au virus sauvage.
La même chose s’est produite lors d’une tentative de développement d’un vaccin contre le VRS dans les années 1960. Le VRS est une maladie des voies respiratoires supérieures très similaire à celle causée par les coronavirus. À cette époque, il a été décidé de sauter les expérimentations animales et de passer directement aux expérimentations sur les humains.
Ils l'ont testé sur environ 35 enfants, et la même chose s'est produite », a déclaré Kennedy. « Les enfants ont développé une excellente réponse en anticorps - robuste et durable. Cela avait l'air parfait, mais lorsque les enfants ont été exposés au virus sauvage, ils sont tous tombés malades. Deux d'entre eux sont morts. Le vaccin a été abandonné. C'était un grand embarras pour la FDA et le NIH.
Neutralisants anticorps contre liants
Les coronavirus produisent non seulement un, mais deux types différents d’anticorps :
- Anticorps neutralisants, également appelés anticorps immunoglobulines G (IgG), qui combattent l’infection
- Anticorps liants (également appelé anticorps non neutralisants) qui ne peuvent pas prévenir l’infection virale
Au lieu de prévenir une infection virale, les anticorps de liaison déclenchent une réponse immunitaire appelée « amplification immunitaire paradoxale ». On peut également voir que votre système immunitaire s’enflamme dans la mauvaise direction et ne vous protège pas, mais vous aggrave encore.
Les vaccins CONTRE LA COVID-19 de Pfizer et de Moderna use l’ARNm pour demander à vos cellules de fabriquer la protéine de pointe du SRAS-CoV-2 (protéine S). La protéine de pointe, qui se fixe au récepteur ACE2 de la cellule, est la première étape du processus en deux étapes par lesquelles les virus pénètrent dans les cellules.
L’idée est qu’en fabriquant la protéine de pointe SARS-CoV-2, votre système immunitaire commencera à produire des anticorps sans que vous ne tombiez malade. La question clé est de savoir lequel des deux types d’anticorps est produit par ce processus ?
Sans anticorps neutralisants, on peut s’attendre à une maladie plus grave
Sur un fil Twitter d’avril 2020, The Immunologist a noté: « Lors du développement de vaccins ... et de l’examen des passeports immunitaires, nous devons d’abord comprendre le rôle complexe que jouent les anticorps dans le SRAS, le MERS et le COVID-19. » Ils énumèrent plusieurs études de vaccins contre les coronavirus qui ont soulevé des inquiétudes au sujet de l’ADE.
La première est une étude publiée dans PLOS Pathogens en 2017 intitulée « Enhanced Inflammation in New Zealand White Rabbits When MERS-CoV Reinfection Occurs in the Absence of Neutralizing Antibody » se produit en l’absence d’un anticorps neutralisant), dans laquelle il a été examiné si une infection par le MERS protégerait la personne testée d’une réinfection, comme c’est le cas pour de nombreuses maladies virales. (C’est-à-dire qu’une fois que vous vous êtes remis d’une infection virale, comme la rougeole, vous êtes immunisé et ne contractez plus la maladie.)
Pour déterminer comment le MERS affecte le système immunitaire, les chercheurs ont infecté des lapins blancs avec le virus. Les lapins sont tombés malades et ont développé des anticorps, mais ces anticorps n’étaient pas neutralisants, le type d’anticorps qui empêchent l’infection. De ce fait, ils n’étaient pas protégés d’une réinfection, et lorsqu’ils étaient exposés une seconde fois au virus MERS, ils tombaient à nouveau malades, et dans une mesure encore plus importante.
« En fait, la réinfection a entraîné une augmentation de la pneumonie sans augmentation des titres d’ARN viral », disent les auteurs. Fait intéressant, cette deuxième infection a produit des anticorps neutralisants qui ont empêché les animaux d’être infectés une troisième fois. Les auteurs écrivent :
Nos données du modèle de lapin suggèrent que les personnes qui ont été exposées au MERS-CoV et ne développent pas de réponse en anticorps neutralisants, ou les personnes don’t les titres d’anticorps neutralisants ont diminué, sont à risque de maladie pulmonaire grave si elles sont réexposées au MERS -CoV
En d’autres termes, si le vaccin ne produit pas de réponse robuste sous forme d’anticorps neutralisants, il existe un risque de maladie pulmonaire plus grave si le virus est réinfecté.
Et c'est un point important: les vaccins contre la COVID-19 not PAS été conçu pour prévenir l'infection. Selon la définition des fabricants, un vaccin "réussi" n'a besoin que de réduire la gravité des symptômes.
ADE dans les infections à la dengue
Le virus de la dengue peut également causer l'ADE. Comme expliqué dans une publication du Swiss Medical Weekly publiée en avril 2020 :
On suppose actuellement que la pathogenèse de la COVID-19 se produit à la fois par des mécanismes cytotoxiques directement et à médiation immunitaire. Un mécanisme supplémentaire qui facilite la pénétration du virus dans la cellule et les dommages ultérieurs pourraient être ce qu'on appelle l'amélioration des anticorps (ADE).
L'ADE est une cascade très connue d'événements dans lesquels les virus peuvent infecter les cellules sensibles via l'interaction entre des virions complexes avec des anticorps ou des composants du complément et des récepteurs Fc ou du complément, entraînant une augmentation de leur réplication .
Ce phénomène est d'une importance capitale non seulement pour la compréhension de la pathogenèse virale, mais aussi pour le développement de stratégies antivirales, en particulier les vaccins ...
L'existence de quatre sérotypes du virus de la dengue, qui produisent tous une immunité protectrice. Cependant, alors que la protection homotypique dure longtemps, les anticorps neutralisants croisés contre différents sérotypes sont de courte durée et peuvent durer jusqu'à 2 ans.
Dans la dengue, la réinfection avec un autre sérotype est plus grave lorsque le titre d'anticorps protecteur s'estompe. Ici, les anticorps non neutralisants prennent le dessus sur les anticorps neutralisants, se lient aux virus de la dengue, et ces complexes médient l'infection des cellules phagocytaires en interagissant avec le récepteur Fc dans un ADE typique.
En d'autres termes, les anticorps hétérotypiques avec des titres sous-neutralisants sont responsables de l'ADE chez les personnes infectées par un sérotype de virus de la dengue différent de celui de l'infection initiale.
Les anticorps neutralisants réactifs croisés sont associés à une probabilité plus faible d'infection secondaire symptomatique, et plus le titre de ces anticorps après une infection primaire est élevée, plus il faut de temps pour que l'infection secondaire symptomatique se produise ...
L’article énumère également les résultats d’études de suivi sur le vaccin contre la dengue, qui ont montré que le taux d’admission à l’hôpital pour la dengue était plus élevé chez les enfants vaccinés de moins de 9 ans que dans le groupe témoin. L’explication semble être que le vaccin imite une infection primaire, et à mesure que cette immunité diminue, les enfants deviennent sensibles à l’ADE lorsqu’ils entrent en contact avec le virus une deuxième fois. L’auteur explique :
Une analyse post-hoc d'études d'efficacité utilisant un test immunoenzymatique (ELISA) contre la protéine antistructure 1 (IgG) pour distinguer les anticorps résistants par une infection de type sauvage de ceux qui après la vaccination à montré que le vaccin pouvait protéger contre la dengue sévère lorsque les enfants étaient exposés à une infection naturelle avant la vaccination, et que le risque d'une évolution clinique sévère en séronégatif Les personnes étaient élevées.
Sur cette base, un groupe stratégique d'experts convoqué par l'Organisation mondiale de la santé (OMS) a conclu que seuls les patients séropositifs pourraient être atteints de la dengue devraient vaccinés si des programmes de lutte contre la dengue prévoyant la vaccination sont prévus.
ADE pour les infections à coronavirus
Si les chercheurs réussissent enfin le fonctionnement des vaccins contre la COVID-19, cela pourrait être important pour le vaccin contre la COVID-19.
Hypothétiquement parlant, si le SARS-CoV-2 fonctionne comme la dengue, qui est également causé par un virus à ARN, alors toute personne qui n’a pas été testée positive pour le SARS-CoV-2 pourrait en fait avoir un risque accru d’infection grave à la COVID-19 après la vaccination, et seules celles qui se sont déjà rétablies d’une attaque COVID-19 aurait été protégée contre une maladie grave par le vaccin. Ce sont des domaines d’enquête importants, et les essais de vaccins actuels ne seront tout simplement pas en mesure de répondre à cette question importante.
Le Swiss Medical Weekly également en revue les preuves de l’ADE dans les infections à coronavirus, citant des recherches lancées que la vaccination des chats contre le virus de la péritonite infectieuse féline (FIPV) - un coronavirus félin - augmenté la gravité de la maladie lorsqu’il est confronté au même sérotype FIPV que celui du vaccin.
Des expériences ont montré que l'immunisation avec divers vaccins contre le SRAS conduit à l'immunopathologie pulmonaire dès que l'on est confronté au virus du SRAS.
L’article cite également des recherches concernant « les produits d’anticorps par un vaccin contre le SRAS-CoV augmentent l’infection par la lignée B malgré les réponses protectrices dans le modèle du hamster ». Une autre étude intitulée « L’infection par le coronavirus du SRAS dépendant des anticorps est médiée par des anticorps contre les protéines Spike », publiée en 2014, a révélé que :
"... des concentrations plus élevées d'antiséra contre le SRAS-CoV ont neutralisé l'infection par le SRAS-CoV, tandis que les antiséras ont fortement augmenté l'infection par le SRAS-CoV et les niveaux des niveaux plus élevés d'apoptose.
Les résultats des tests d’infectiosité suggèrent que l’ADE du SARS-CoV est principalement médié par des anticorps dilués pour envelopper les protéines de pointe et non contre les protéines nucléocapsides. Nous avons également fabriqué des anticorps monoclonaux contre les protéines de pointe du SRAS-CoV et constaté que la plupart d’entre elles favorisent l’infection par le SRAS-CoV.
Pris ensemble, nos résultats suggèrent que les anticorps dirigés contre les protéines de pointe du SRAS-CoV peuvent déclencher des effets ADE. Les données soulèvent de nouvelles questions concernant un éventuel vaccin contre le SRAS-CoV ...
Une étude à ce sujet a été publiée en 2019 dans la revue JCI Insight. Les macaques vaccinés avec un virus Vaccinia Ankara modifié (MVA) codé pour la protéine de pointe du SRAS-CoV pleine longueur ont montré une pathologie pulmonaire plus grave lorsque les animaux ont été exposés au virus du SRAS. Et lorsqu’ils ont transféré des anticorps IgG anti-pic à des macaques non vaccinés, ils ont développé des dommages alvéolaires diffus aigus, probablement en « déformant la réponse anti-inflammatoire ».
Le vaccin contre le SRAS exacerbe l'infection après un défi avec le SRAS-CoV
Un article intéressant de 2012 intitulé «Immunization with SARS Coronavirus Vaccines Leads to Pulmonary Immunopathology on Challenge with the SARS Virus» montre ce que de nombreux chercheurs craignent maintenant, à savoir que les vaccins contre la COVID-19 pourraient par augmenter la susceptibilité aux graves infections le SRAS-CoV-2.
L'article examine des expériences qui constatent que l'immunisation avec divers vaccins contre le SRAS conduit à l'immunopathologie pulmonaire dès que l'on est confronté au virus du SRAS. Les auteurs notent :
Les vaccins à virus complet inactivés, qu’ils soient inactivés avec du forme ou de la bêta-propiolactone et qu’ils soient administrés avec ou sans adjuvant d’alun, ont conduit à une immunopathologie de type Th2 dans les poumons après l’infection.
Comme mentionné précédemment, deux rapports ont attribué l’immunopathologie à la présence de la protéine N dans le vaccin; cependant, nous avons trouvé la même réponse immunopathologique chez les animaux qui n’avaient reçu que le vaccin contre la protéine S, bien qu’elle semble être de moindre intensité.
Ainsi, dans trois modèles animaux sur quatre (pas chez les hamsters), y compris deux souches de souris consanguines différentes avec quatre types différents de vaccins contre le SRAS-CoV avec et sans adjuvant d'alun, une réponse immunopathologique de type Th2 a été observé lors de la provocation d'animaux vaccinés. On ne sait pas de préparation vaccinale inactivée qui ne produit pas ce résultat chez les souris, les furets et les primates non humains.
Ces expériences combinées sont une source de préoccupation pour les essais humains de vaccins contre le SRAS-CoV. Les essais cliniques sur les vaccins contre le coronavirus du SRAS ont été menés et ont été signalés pour induire des réponses d'anticorps et sont "sûrs". Cependant, les preuves de sécurité ne concernent qu'une courte période d'observation.
Ce rapport soulève des préoccupations quant au fait que les personnes vaccinées pourraient subir une réponse immunopathologique à la suite d’une exposition au SRAS-CoV infectieux, à la base de la mise au point d’un vaccin contre le SRAS. D’autres préoccupations en matière d’innocuité comprennent l’efficacité et l’innocuité contre les variantes antigéniques du SRAS-CoV et l’innocuité des personnes vaccinées exposées à d’autres coronavirus, en particulier celles du groupe de type 2.
Les personnes âgées sont les plus sensibles à l'ADE
En plus de toutes ces préoccupations, il existe des preuves que les personnes âgées - qui sont également les plus condamnées par la COVID-19 sévère - sont les plus responsables par l’ADE. Une recherche préliminaire publiée sur le serveur de préimpression medRxiv à la fin du mois de mars 2020 reports que les patients d’âge moyen COVID-19 et les personnes âgées ont des niveaux beaucoup plus élevés d’anticorps anti-spike - qui à leur tour augmenter l’infectiosité - que les patients plus jeunes.
Le renforcement immunitaire est un problème grave
Un autre travail qui mérite d’être mentionné est la mini-revue de mai 2020 « Impact de l’amélioration immunitaire sur le traitement par hyperglobulines hyperimmunulaires polyclonales COVID-19 et le développement de vaccins ». Comme dans beaucoup d’autres articles, les auteurs soulignent que :
Bien que le développement d'un traitement par les hyperimmunoglobulines et d'un vaccin contre le SARS-CoV-2 soit prometteur, il pose également un problème de sécurité théorique commun. Des études expérimentales ont montré la possibilité d'une maladie immuno-amplifiée dans les SARS-CoV et MERS-CoV, qui pourrait donc également survenir dans une infection sars-CoV-2 ...
L’amplification immunitaire de la maladie peut théoriquement se faire de deux manières. Les premières, des quantités non neutralisantes ou sous-neutralisantes d’anticorps peuvent augmenter l’infection par le SRAS-CoV-2 dans les cellules cibles.
Deuxièmement, les anticorps pourraient augmenter l’inflammation et donc la gravité de la maladie pulmonaire. Un aperçu de ces effets dépendants des anticorps pour améliorer l’infection et l’immunopathologie est fourni dans la Fig. 1 ...
Plusieurs candidats vaccins contre le SRAS-CoV et le MERS-CoV sont actuellement en essais précliniques ou cliniques précoces. Des expérimentations animales avec ces CoV ont montré que les vaccins basés sur la protéine de pointe (S) (en particulier le domaine de liaison au récepteur, RBD) sont hautement immunogènes et protecteurs contre les CoV de type sauvage.
Vaccins qui ciblent d’autres parties du virus, tels que : B. la nucléocapside, sans la protéine S, n’a montré aucune protection contre les infections à CoV et une pathologie pulmonaire accrue. Cependant, l’immunisation avec certains vaccins CoV à base de protéine S a également montré des signes d’augmentation de la pathologie pulmonaire après l’infection.
Outre le choix de l’antigène cible, l’efficacité du vaccin et le risque d’immunopathologie peuvent également dépendre d’autres facteurs, don’t la formulation de l’adjuvant, l’âge auquel le vaccin a été vacciné... et la voie d’immunisation.
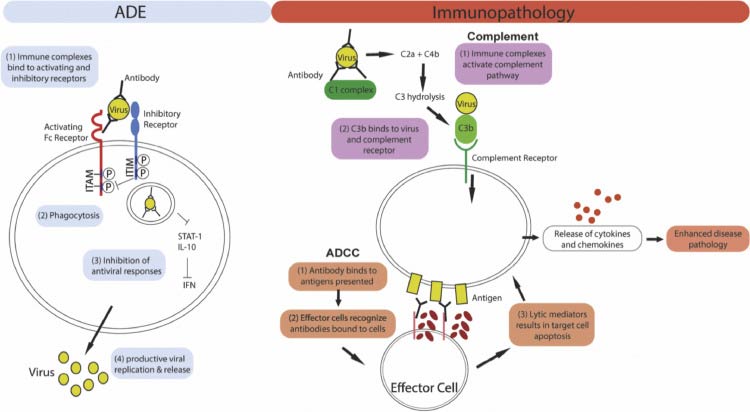 Figure 1 : Mécanisme de l'ADE et de l'immunopathologie médiée par les anticorps. Panneau de gauche : Dans l'ADE, l'internalisation du complexe immunitaire est médiée par l'activation des récepteurs Fc à la surface de la cellule. La co-ligature des récepteurs déclenchés conduit alors à l'inhibition des réponses antivirales, ce qui entraîne une augmentation de la réplication virale. Les anticorps peuvent déclencher l'immunopathologie en activant la voie du complément ou la cytotoxicité cellulaire dépendante des anticorps (ADCC). Dans les deux, une activation immunitaire excessive entraîne la libération de cytokines et de chimiokines, ce qui entraîne une augmentation de la pathologie de la maladie.
Figure 1 : Mécanisme de l'ADE et de l'immunopathologie médiée par les anticorps. Panneau de gauche : Dans l'ADE, l'internalisation du complexe immunitaire est médiée par l'activation des récepteurs Fc à la surface de la cellule. La co-ligature des récepteurs déclenchés conduit alors à l'inhibition des réponses antivirales, ce qui entraîne une augmentation de la réplication virale. Les anticorps peuvent déclencher l'immunopathologie en activant la voie du complément ou la cytotoxicité cellulaire dépendante des anticorps (ADCC). Dans les deux, une activation immunitaire excessive entraîne la libération de cytokines et de chimiokines, ce qui entraîne une augmentation de la pathologie de la maladie.Effectuez une analyse des risques-avantages avant de vous décider
Ironiquement, nous ne récupérons pas les données maintenant plus l’appel à la vaccination de masse, car la létalité de la COVID-19 pour les personnes de moins de 60 ans est inférieure à celle de la grippe. Si vous avez moins de 40 ans, votre risque de mourir de la COVID-19 n’est que de 0.01%, c’est-à-dire Vous avez 99.99% de chances de survivre à l’infection. Et vous augmentez cette chance à 99.999% si vous êtes suffisamment flexible et avez suffisamment de vitamine D.
Alors, de quoi nous protégeons-nous avec un vaccin contre la COVID-19 ? Comme précédemment, les vaccins ne sont même pas conçus pour prévenir l’infection, mais seulement pour réduire la gravité des symptômes.
Et comme nous pouvons le voir maintenant, jusqu’à 1 personne entièrement vaccinée sur 100 dans le monde développe des infections révolutionnaires. Lorsque vous considérez que la soi-disant « protection vaccinale » pourrait également vous rendre plus malade une fois exposé au virus, cela semble être un risque énorme pour un avantage vraiment discutable.
Pour revenir à notre point de départ, ni les participants aux études actuelles sur le vaccin COVID-19 ni ceux qui se préparent pour la vaccination ne sont informés de ce risque - que la vaccination pourrait leur donner une maladie COVID-19 plus grave dès qu’ils le font. a été infecté par le virus.
L’immunopathologie fatale Th2 est un autre risque potentiel
Enfin, reportez-vous à la discussion dans cet article du PNAS sur le risque d’amélioration et de dysfonctionnement induit immunitaires par le vaccin, en particulier pour les personnes âgées, qui auraient le plus besoin de la protection qu’un vaccin pourrait offrir :
Depuis les années 1960, les tests de candidats vaccins contre des maladies telles que la dengue, le virus respiratoire syncytial (VRS) et le syndrome respiratoire aigu sévère (SRAS) ont montré un phénomène paradoxal :
Certains animaux ou personnes qui ont reçu le vaccin et qui ont ensuite été exposés au virus sont devenus plus malades que ceux qui n'avaient pas été vaccinés. Le système immunitaire, renforcé par la vaccination, semblait montrer une réponse insuffisante à l'infection naturelle dans certains cas...
Ce retour du système immunitaire, appelé renforcement immunitaire, peut se manifester de différentes manières, par ex. B. comme amélioration dépendante des anticorps (ADE), un processus dans lequel un virus utilise des anticorps pour soutenir l’infection, ou comme amélioration basée sur les cellules, une catégorie qui comprend également l’inflammation allergique causée par l’immunopathologie Th2. Dans certains cas, les processus d’amélioration peuvent se chevaucher...
Certains chercheurs pensent que si l’ADE a reçu le plus d’attention à ce jour, compte tenu de ce que l’on sait de l’épidémiologie du virus et de son comportement dans le corps humain, il est moins probable que cela entraîne une réponse dérégulée au COVID-19. d’autres moyens de stimuler le système immunitaire.
Il ya un potentiel pour l'ADE, mais le plus grosproblemème est probablement l'immunopathologie Th2 », explicite Ralph Baric, épidémiologiste et expert en coronavirus. à l'Université de Caroline du Nord à Chapel Hill.
Des études antérieures sur le SRAS ont révélé un risque particulièrement élevé d'immunopathologie Th2 mortelle chez les souris égées ... dans lequel une réponse défectueuse des lymphocytes T déclenche une inflammation allergique males quiiticorps qui inflammation complexes le système du complément et endommagent potentiellement voies respiratoires.
La source:
- 1 Journal international de pratique clinique, 28 octobre 2020 DOI : 10.111 / ijcp.13795
- 2, 22 PNAS.org 14 avril 2020 117 (15) 8218-8221
- 3 Immunologie virale 2003 ; 16 (1) : 69-86
- 4 Anticorps neutralisant Science Direct
- 5 Anticorps à liaison directe scientifique
- 6 Twitter, L’immunologiste 9 avril 2020
- 7 PLOS Pathogens 2017 août ; 13 (8) : e1006565
- 8, 9 Swiss Medical Weekly 16 avril 2020; 150 : w20249
- 10 Communications sur la recherche biochimique et biophysique, 22 août 2014 ; 451 (2) : 208-214
- 11 JCI Insight 21 février 2019 DOI : 10.1172 / jci.insight.123158
- 12 PLOS ONE avril 2012 ; 7 (4) : e35421 (PDF)
- 13 PLOS ONE avril 2012 ; 7 (4) : e35421 (PDF), page 11
- 14 medRxiv DOI : 10.1101 / 2020.03.30.20047365 (PDF)
- 15 mai 2020 EBioMedicine ; 55 : 102768
- 16 mai 2020 EBioMedicine ; 55 : 102768, Présentation
- 17, 20 Annales de médecine interne 2 septembre 2020 DOI : 10.7326 / M20-5352
- 18 Bitchute, SARS-CoV-2 et la montée de la technocratie médicale, Lee Merritt, MD, environ 8 minutes (mensonge n° 1 : risque de mort)
- 19 Rapport technique juin 2020 DOI : 10.13140 / RG.2.24350.77125
- 21 Johns Hopkins 28 septembre 2021






